„Treiben Antidepressiva Jugendliche in den Tod?“
Mit diesem reißerischen Titel präsentiert die FAZ eine Studie der Universität Harvard. Danach waren junge Menschen zwischen 10 und 24 Jahren einem doppelt so hohen Suizidrisiko ausgesetzt, wenn sie hochdosiert mit selektiven Serotonin-Wiederaufnahmehemmern (SSRI) behandelt wurden. Es wurden dabei Daten von 162625 Patienten ausgewertet.
Im Artikel wird allerdings davor gewarnt, jetzt panikartig laufende antidepressive Behandlungen zu beenden. Die in der Studie angegebenen Dosierungen der Medikamente wären bei vielen Behandlungen überhöht gewesen und hätten nicht den Leitlinien entsprochen.
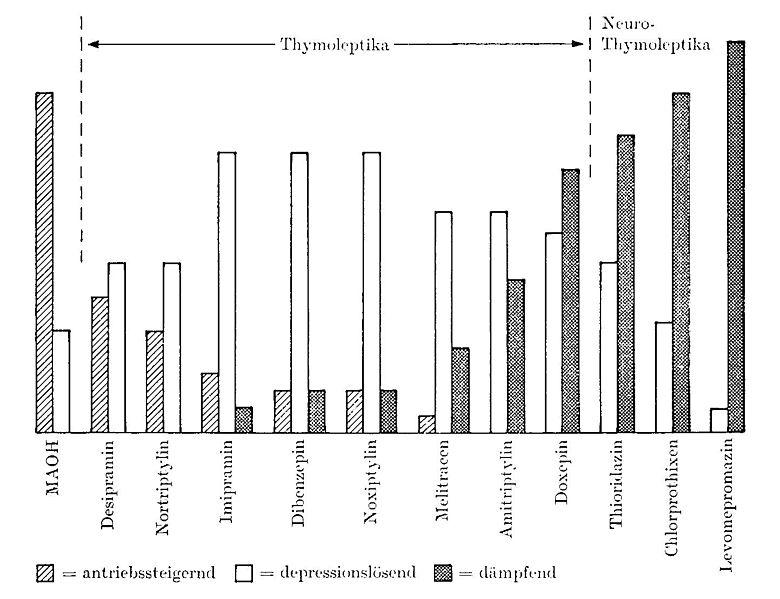
Das Thema „Suizidalität unter Antidepressiva“ ist übrigens so alt wie die Psychopharmakologie selbst. Als Angehöriger einer Psychiater-Generation, die ohne moderne Behandlungsmöglichkeiten wie SSRI aufgewachsen ist, wurde mir bereits zu Beginn meiner Ausbildung das so genannte „Kielholz-Schema“ ans Herz gelegt:
Auf diesem historischen Bild sieht man, dass antidepressive Substanzen unterschiedliche Wirkprofile aufweisen. Die weiter links stehenden Medikamente sind deutlich antriebssteigernder als die rechts aufgeführten. Die stimmungsaufhellende Wirkung kann bei einigen Substanzen dabei gegenüber der antriebssteigernden in den Hintergrund treten. Man sehe sich nur das Profil der MAO-Hemmer ganz links an: Der Antrieb wird massiv gesteigert, die depressionslösende Wirkung ist demgegenüber eher gering.
Beim Einsatz solcher antriebssteigernder Medikamente besteht immer die Gefahr, dass bereits vorhandene Suizidgedanken aufgrund des verbesserten Antriebs in die Tat umgesetzt werden, weil die Stimmungsaufhellung noch nicht ausreichend war.
Eher dämpfende Medikamente haben dieses Risiko weit weniger. Als Beispiel sei das Amitriptylin genannt, früher das wohl am häufigsten verordnete Antidepressivum. Hier überwiegt die stimmungsaufhellende Wirkung die Steigerung des Antriebs. Dem Patienten geht es erst stimmungsmäßig besser, so dass er keine Suizidgedanken mehr hat und den dann verbesserten Antrieb nicht für selbstdestruktive Zwecke nutzt.
Leider können nun nicht alle Patienten mit Amitriptylin therapiert werden. Zum einen können unter der Behandlung auch unangenehme Nebenwirkungen wie Schwindel, Verdauungsbeschwerden und Sehstörungen auftreten, zum anderen muss man bei schwer zu behandelnden Depressionen gelgentlich zu Medikamenten greifen, deren Wirkprofil nicht so günstig ist. Die MAO-Hemmer sind mir selbst als außerordentlich wirksam bei Wochenbett-Depressionen in Erinnerung geblieben. Allerdings waren diese Patientinnen damals auf einer geschützten Station mit enger Überwachung therapiert worden, so dass die Suizidgefahr minimert werden konnte.
Was nun die modernen SSRI betrifft, so sind aus der vorliegenden Studie einige Schlüsse zu ziehen.
Es ist darauf zu achten, die Dosis nicht zu schnell zu hoch einzustellen. Gerade bei jungen Patienten sollte mit niedrigen Dosen begonnen werden.
Im Zweifelsfall macht es Sinn, das Antidepressivum bis zum Einsetzen der stimmungsaufhellenden Wirkung (die auch erst verzögert nach einigen Wochen einsetzen kann) mit einem Benzodiazepin wie z.B. Lorazepam zu kombinieren. Wegen der abhängigkeitserzeugenden Wirkung dieser Substanzen ist eine enge zeitliche Beschränkung der Verordnung unumgänglich. In der Praxis gibt es nach meiner Erfahrung beim Absetzen von Lorazepam dann keine Probleme, wenn es zeitlich limitiert bei depressiven Patienten zu Beginn der Behandlung zum Einsatz kommt.
Der Einsatz von Psychotherapie als Ergänzung oder gerade bei nicht so ausgeprägten Depressionen als Alternative zur Behandlung mit Medikamenten ist immer zu überlegen.
Die wichtigste Prävention gegen Suizidalität in der Einstellungsphase auf Antidepressiva ist aber der vertrauensvolle Kontakt zwischen Arzt und Patient. Eine genaue Aufklärung über die zu erwartenden Wirkungen und Nebenwirkungen sowie die „Wartezeit“ bis zum Eintreten der gewünschten Wirkung festigt das therapeutische Bündnis. Für den Notfall sollte der Patient wissen, wohin er sich beim Auftreten von Suizidgedanken wenden kann. In unserer Praxis versuchen wir auch die Schwelle, sich telefonisch zu melden, für den Patienten möglichst klein zu halten.
Panik ist also keinesfalls am Platz und solche plakativen Sprüche wie die FAZ-Schlagzeile schüren unnötig Ängste.
Durch antidepressive Medikation werden sicherlich mehr Suizide verhindert als provoziert. Ein gewissenhafter Umgang mit den Substanzen muss aber oberste Priorität haben. Im Zweifelsfall sollte der Patient immer an einen Facharzt für Psychiatrie überwiesen werden.
Peter Teuschel
Bildquelle: Wikipedia

Sehr verehrter Herr Dr. Teuschel! Besten Dank für den Beitrag! Wurde bereits andernorts gepostet ;-).
Leider wird das Misstrauen natürlich geschürt, indem man weiß, dass es der Pharmalobby einfach ums Geldverdienen geht… Und den Krankenkassen gehts darum, dass jeder sie nimmt, egal, ob er will oder nicht, sonst verlieren Pat. den Krankenstand, oder das Recht auf Krankenhausaufenthalt! (wer keine PPT nehmen will, wird ENTLASSUNG angedroht!).
Zusätzlich ist die Tatsache, dass man weiß, dass Studienergebnisse, die nicht das gewünschte Ergebnis bringen, zurückgehalten bzw. nicht publiziert werden.
Gepaart mit der aktuellen Diskussion zu Mollath und der dadurch aufgekommenen Psychiater-Befangenheit bei gerichtlich beeideten SV sind das einige Dinge, die einem zu denken geben.
Ich bin sehr dankbar für meine Psychopharmaka, mir haben sie das Leben gerettet – IN KOMBINATION zu meinem Arzt, dem ich vertraue.
Dennoch ist – wie bei allem – Umsicht und Information wichtig.
Daher vielen aufrichtigen Dank für Ihren tollen Beitrag und Ihre wichtigen Infos.
Ihr Statement:
Die wichtigste Prävention gegen Suizidalität in der Einstellungsphase auf Antidepressiva ist aber der vertrauensvolle Kontakt zwischen Arzt und Patient. Eine genaue Aufklärung über die zu erwartenden Wirkungen und Nebenwirkungen sowie die “Wartezeit” bis zum Eintreten der gewünschten Wirkung festigt das therapeutische Bündnis.
ist ein wahres Wort, das ich genauso empfinde.
Leider ist bei vielen Kassenärzten diese Möglichkeit kaum mehr gegeben, aus Zeitmangel und „Durchgeschleustwerden“, insbesondere bei Mobbingopfern, die – wie Sie vielleicht wissen ggg – eher mehr Zeit in der Praxis benötigen.
Ich hoffe sehr, dass auch die Krankenkassen, Hauptverbände und Ministerien langsam begreifen, dass Psychiatrie viel mehr ist als Psychopharmaka.
In diesem Sinne – allerbesten Dank für Ihr Engagement!!!!!!!!!!!!!
Ihre
Eva